 Нарушение регуляции сахара в крови у больных сахарным диабетом, приводит к развитию патологических изменений в организме человека. Кожа больных сахарным диабетом подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается сухость, шелушение. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются, развивается подногтевой гиперкератоз. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета. Часто дерматологические проявления, такие как, зуд кожи, сухость кожи и слизистых, рецидивирующие кожные инфекции (грибковые , паразитарные, бактериальные), могут выступать в качестве сигнальных признаков диабета. В настоящее время описаны более 30 видов дерматозов, которые либо предшествуют диабету, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
Нарушение регуляции сахара в крови у больных сахарным диабетом, приводит к развитию патологических изменений в организме человека. Кожа больных сахарным диабетом подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается сухость, шелушение. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются, развивается подногтевой гиперкератоз. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета. Часто дерматологические проявления, такие как, зуд кожи, сухость кожи и слизистых, рецидивирующие кожные инфекции (грибковые , паразитарные, бактериальные), могут выступать в качестве сигнальных признаков диабета. В настоящее время описаны более 30 видов дерматозов, которые либо предшествуют диабету, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные, обусловленные диабетическими ангио и нейропатиями, нарушением метаболических процессов ( диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри.)
- Вторичные, к ним относятся грибковые и бактериальные инфекции.
И дерматозы, вызванные препаратами , применяющимися при лечении сахарного диабета (экзематозные реакции, крапивница, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение, с частыми обострениями и трудно поддаются лечению. Наличие у больного сахарного диабета может осложнять течение других хронических дерматозов, таких как псориаз, экзема, красный плоский лишай.
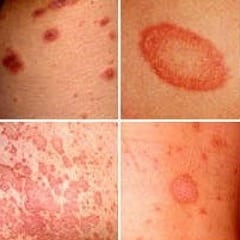
Сахарный диабет является наиболее частой причиной развития липоидного некробиоза. Кожные проявления могут быть долгое время единственными проявлениями диабета. Болеют преимущественно женщины от 15 до 50 лет. Заболевание характеризуется появлением на передней поверхности голеней гладких, плоских узелков, склонных к переферическому росту и последующему формированию четко отграниченных, вытянутых по длине овальных бляшек. Бляшки имеют гладкую поверхность, иногда с шелушением по краям. Центральная часть может изъязвляться. Субъективных ощущений, как правило, нет. При изъязвлении может возникнуть болезненность.
Диабетическая дерматопатия встречается от7 до 70% больных и выражается в появлении на передней поверхности голеней симметричных, красновато-коричневых папул , которые затем превращаются в пигментированные атрофические пятна. Патогенез связан с диабетической микроангиопатией, субъективные симптомы отсутствуют, течение длительное.
Зудящие дерматозы так же являются первыми признаками диабета, причем не наблюдается прямой зависимости между тяжестью сахарного диабета и интенсивностью зуда. Зуд носит упорный характер, преимущественной локализацией являются складки живота, спина, голени, паховобедренные и межъягодичные складки. Назначение противозудных и антигистаминных препаратов, как правило, облегчения не приносит.
Витилиго или депигментация кожи встречается у больных с сахарным диабетом до 7 раз чаще, чем в общей популяции.
Диабетические пузыри развиваются преимущественно у мужчин. Заболевание проявляется развитием пузырей с серозным содержимым на невоспаленной коже. Пузыри возникают спонтанно на различных участках кожи. Большинство пузырей разрешаются через 2-3 недели без остаточного рубцевания.
Метаболические нарушения при сахарном диабете могут приводить к утолщению кожи, причем это утолщение может увеличиваться с возрастом у всех больных диабетом , в отличие от обычно стареющей кожи. У некоторых больных может развиться заметное утолщение кожи задней поверхности шеи, верхней части спины, поясничной области.
Инфекционно воспалительные заболевания кожи при сахарном диабете можно отнести к его неспецифическим осложнениям. Поскольку при сахарном диабете нарушается регуляции уровня глюкозы в крови и тканях, изменяются окислительно восстановительные процессы, происходит нарушение микроциркуляции (диабетические макро и микроангиопатии) и иннервации (нейропатии). Это приводит к снижению местного и общего иммунитета. Для больных с сахарным диабетом характерно нарушение терморегуляции, повышенная потливость особенно в складках кожи, в результате чего возникают опрелости. На поверхности кожи, у больных сахарным диабетом, как правило, выявляется приблизительно в 2-3 раза больше микроорганизмов , чем у здорового человека, в том числе и условно патогенная микрофлора, которая нередко является причиной развития инфекционно воспалительного процесса. Это связано со сниженной бактерицидной активностью кожных покровов у больных сахарным диабетом. У 20-40% больных сахарным диабетом может развиться синдром диабетической стопы. Из за снижения чувствительности, легко получить травму стопы и натереть ногу при ношении тесной или неудобной обуви. Даже незначительное нарушение целостности кожных покровов (мацерация , ссадины, микротравмы , порезы )может привести к развитию стафило и стрептодермий , фурункулов , паронихий. Нередко отмечаются осложненные длительно не заживающие язвы нижних конечностей, которые могут стать причиной ампутации. В некоторых случаях инфекция может распространяться на окружающие ткани , вызывая развитие рожистого воспаления, лимфангита, некротизирующего фасциита, остеомиелита, и даже приобретать генерализованный характер, с развитием сепсиса.
Наболее частыми грибковыми инфекциями, сопровождающими диабет, является кандидоз и дерматофитии. Чаще всего кандидоз встречается у тучных людей , в области крупных складок, под молочными железами у женщин, в межпальцевых промежутках, с формированием межпальцевой эрозии, кандидозных паронихий. Обычно заболевание начинается с упорного зуда, затем в глубине складки кожи появляется белесоватая полоска мацерированного эпидермиса, формируются поверхностные трещины и эрозии. Поверхность эрозий влажная, блестящая, синюшно красного цвета, окаймленная белым ободком. Вокруг основного очага появляются отсевы, представленные поверхностными пузырьками и пустулами. Элементы склонны к переферическому росту. Другими формами могут быть поражения слизистых оболочек-кандидозный вульвовагинит, стоматит, баланопастит , зуд ануса. Вследствие развития ангио и нейропатий, у больных сахарным диабетом в большинстве случаев ногтевые пластинки поражены грибковой инфекцией ( онихомикоз), при этом пораженные ногтевые пластинки утолщаются, становятся тусклыми, меняют цвет, может развиться подногтевой гиперкератоз.
Всех пациентов с сахарным диабетом необходимо ознакомить с особенностями гигиенического ухода за кожей при сахарном диабете: использовать нейтральные моющие средства, увлажняющие кремы, пемзу для обработки грубой кожи стоп, не срезать мозоли, и не применять средства для их размягчения и выжигания.
Ежедневно осматривать кожные покровы, особенно тщательно кожу стоп, не пользоваться грелками, не парить ноги в горячей воде.
Правильно обрабатывать ногтевые пластинки: не срезать коротко , не укорачивать уголки, использовать пилочки вместо ножниц.
Требования к качеству одежды: натуральные ткани, ежедневная смена носков, нижнего белья, избегать ношения тесной обуви, одежды, не надевать обувь на босую ногу, регулярно осматривать обувь на наличие посторонних предметов, травмирующих элементов, не пользоваться чужой одеждой и обувью, никому не позволять надевать свою. При небольших бытовых травмах(порезы ссадины) а также после маникюра и педикюра использовать наружные средства профилактики. Мелкие раны не следует заклеивать лейкопластырем, чтобы избежать мокнутия . И конечно нужно рекомендовать пациентам своевременно обращаться к врачу , соблюдать все рекомендации, поддерживать адекватную базисную терапию сахарного диабета и контролировать уровень сахара крови .
Врач – дерматолог ДВО №6
«Городского клинического кожно – венерологического диспансера»
р.т. 220 43 59
